
Tja, das ist nicht so gelaufen wie geplant. Was nun?
Das passiert selbst dem besten Chirurgen nach der am besten berechneten und perfekt durchgeführten Operation: postoperative torische IOL-Überraschung. Zu den häufigsten Ursachen für torische refraktive Überraschungen gehören präoperative Fehlberechnungen der refraktiven Größe, Pseudoastigmatismus, Fehlberechnungen der effektiven Linsenposition bei Augen mit einer Achsenlänge von weniger als 22,5 mm, Fehlpositionierung der torischen IOL und nicht-korneale Ursachen des Astigmatismus.
Wenn der verbleibende Refraktionsfehler darauf hinweist, dass ein Zylinder vorhanden ist oder der Zylinder außerhalb der Erwartungen liegt, ist es wichtig, die Ursache zu untersuchen. Beginnen Sie mit einer gründlichen Untersuchung der Hornhautoberfläche und wiederholen Sie Topographie und Biometrie. Anschließend sollte eine Untersuchung mit Dilatation und optischer Kohärenztomographie durchgeführt werden, um die Linsenpositionierung und die Makula zu untersuchen.
Ist die Ursache erst einmal ermittelt, können Optionen erkundet werden, und es kann immer noch ein hervorragendes chirurgisches Ergebnis und eine hohe Patientenzufriedenheit erzielt werden.
OPTIMIEREN SIE DIE KORNEALFLÄCHE
Pseudoastigmatismus kann durch jede Art von Unregelmäßigkeit der Augenoberfläche verursacht werden, einschließlich der Erkrankung des trockenen Auges, des Pterygiums, der epithelialen Basalmembrandystrophie (EBMD) und der nodulären Salzmann-Degeneration. Es ist wichtig, diese Erkrankungen zu erkennen und aggressiv zu behandeln, um mögliche daraus resultierende Veränderungen des Refraktionsfehlers, die reversibel sein können, zu mildern (Abbildung 1).
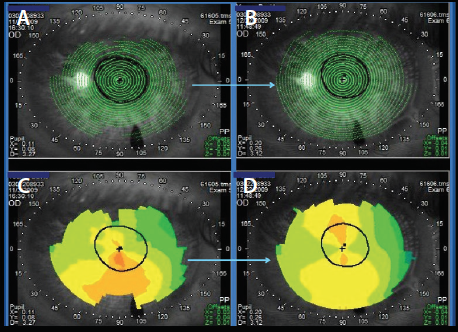
Abbildung 1. Die anfängliche Topographie dieses Patienten (C) zeigt eine mögliche Versteilerung der Hornhaut im unteren Bereich. Beachten Sie, dass die Placido-Scheibenringe für dieses Bild (A) von schlechter Qualität und zur Peripherie hin unvollständig waren. Bei demselben Patienten nach der Behandlung des trockenen Auges sind die Placido-Ringe von besserer Qualität (B), und die Topographie weist nicht die bei der vorherigen Untersuchung festgestellte inferiore Steilheit auf (D).
Postoperative Tropfen verursachen bekanntermaßen eine Trockenheit der Augenoberfläche, und zwar vor allem bei Patienten, bei denen bereits eine Erkrankung der Augenoberfläche vorlag.1-3 Zur Behandlung dieser Trockenheit kann der Arzt einen Pünktchenverschluss, konservierungsmittelfreie topische Steroide, lifitegrast ophthalmische Lösung 5% (Xiidra, Shire), Cyclosporin ophthalmische Emulsion 0.05% (Restasis, Allergan), ein niedrig dosiertes topisches Steroid wie Loteprednol-Etabonat-Augensuspension 0,5% (Lotemax, Bausch + Lomb), orale Omega-3-Fettsäuresupplementierung sowie gegebenenfalls Lidreinigungen und warme Kompressen.4 Die Verwendung einer Amnionmembran kann in diesen Fällen ebenfalls in Betracht gezogen werden, um die Gesundheit der Hornhaut zu maximieren.
Wenn der Patient ein Pterygium hat, sollte man dessen Entfernung in Betracht ziehen, bevor man sich für eine Verbesserung entscheidet, da es sich hierbei um ein fortschreitendes Problem handelt, das den Brechungsfehler des Patienten in der Zukunft verändern kann.5-7Bei Anomalien der Hornhautoberfläche wie EBMD oder Salzmann-Knötchen-Degeneration kann es vorkommen, dass eine aggressive Schmierung oder andere Augenmedikamente die Oberfläche nicht verbessern, so dass eine lamelläre Keratektomie in Betracht gezogen werden sollte. Denken Sie daran, auf subtile EBMD zu achten, die bei der Spaltlampenuntersuchung leichter zu erkennen ist, indem Sie auf eine negative Färbung mit dem Kobaltblaufilter achten (Abbildung 2).
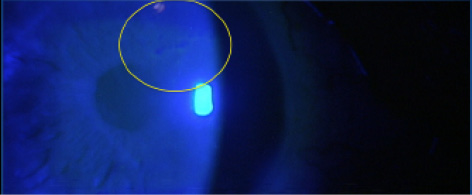
Abbildung 2. Beachten Sie die subtile epitheliale Basalmembrandystrophie bei diesem Patienten, die durch das negative Fluorescein-Färbemuster angezeigt wird.
WENN DAS NOCH NICHT FIX IST
Wenn wir alle Ursachen für den Pseudoastigmatismus beseitigt, bestätigt haben, dass keine Makulaerkrankung vorliegt, und sichergestellt haben, dass die IOL nicht gekippt ist, ist es an der Zeit, chirurgische Optionen zur Korrektur der refraktiven Überraschung des Patienten in Betracht zu ziehen.
Bei Patienten mit einem Restastigmatismus von weniger als 1,25 D kann eine korneale oder limbale Entspannungsinzision (LRI) oder eine Neuausrichtung der IOL in Erwägung gezogen werden, wenn sie eine falsch ausgerichtete torische Premium-IOL haben.8 Bei Patienten mit einem Restastigmatismus von mehr als 1,50 D kann eine Neuausrichtung, ein IOL-Austausch oder eine Laser-Sehkorrektur in Betracht gezogen werden.8 Ein von Dr. John Berdahl und Dr. David R. Hardten entwickelter Online-Toric Results Analyzer (www.astigmatismfix.com) kann dabei helfen festzustellen, ob die Rotation einer falsch ausgerichteten Linse die Restrefraktion des Patienten verbessern würde und wenn ja, um wie viel die Linse gedreht werden sollte.
Ein Beispiel: Ein Patient stellte sich 1 Monat nach einer Kataraktextraktion mit Implantation einer torischen Hinterkammerlinse zur Nachuntersuchung vor. Sein unkorrigierter Fernvisus (UDVA) auf dem operierten Auge betrug 20/60+. Der Patient hatte eine manifeste Restrefraktion von -0,75 +1,50 X 150. Ihm war eine 19,00 D T4 AcrySof IQ Toric IOL (Alcon) bei 175° implantiert worden. Bei der erweiterten Untersuchung wurde festgestellt, dass die torische IOL bei 033° ausgerichtet war. Nach der Untersuchung des Patienten (Abbildung 3) und der Verwendung des oben erwähnten Toric Results Analyzer (Abbildung 4) wurde entschieden, dass die Rotation der Linse des Patienten die optimale Methode zur Behebung der Fehlstellung war. Eine Woche nach der Rotation der IOL betrug der UDVA des Patienten 20/20 auf dem operierten Auge mit einer Refraktion von -0,25 D Sphäre.
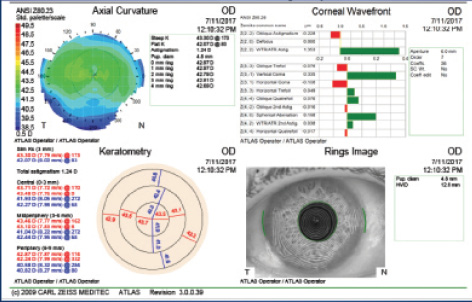
Abbildung 3. Die postoperative Topographie (Atlas 9000; Carl Zeiss Meditec) zeigt einen vorderen Hornhautastigmatismus von 1,24 D bei 173°.
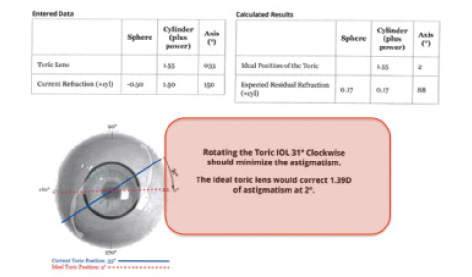
Abbildung 4. Berechnungen für diesen Patienten von der Website www.astigmatismfix.com, unter Verwendung der von Berdahl und Hardten entwickelten Formeln. Das Programm schlägt vor, dass die Linse des Patienten um 31° im Uhrzeigersinn gedreht werden sollte, um den Restastigmatismus zu minimieren.
Hornhautentspannende Einschnitte oder LRIs können verwendet werden, um einen gemischten Restastigmatismus zu korrigieren, der entweder als Unter- oder Überkorrektur des ursprünglichen Refraktionsfehlers des Patienten bestehen kann. Die Entscheidung, ob neue LRIs angelegt oder bestehende LRIs geöffnet werden sollen, hängt ausschließlich vom aktuellen Refraktionsfehler ab. Wenn sich die Zylinderachse des Patienten gedreht hat, können die LRIs die Sehqualität des Patienten sogar beeinträchtigen.
Wenn eine Sehkorrektur per Laser gerechtfertigt ist, ist es wichtig, mindestens 2 bis 3 Monate nach der Kataraktoperation zu warten, damit die Wunden heilen und sich die LRIs setzen können. Vor der Laser-Sehkorrektur ist es ratsam, eine Nd:YAG-Kapsulotomie durchzuführen.
Aufgeben und neu versuchen?
Wann ist es an der Zeit, die IOL des Patienten auszutauschen? Dies sollte in Betracht gezogen werden, wenn der Patient eine schlechte Sehqualität, eine negative Dysphotopsie oder andere Probleme im Zusammenhang mit der IOL hat. Ein Austausch kann gerechtfertigt sein, wenn der Restastigmatismus oder das sphärische Äquivalent des Patienten um mehr als 1,25 D abweicht. Ein Austausch sollte auch bei Patienten in Betracht gezogen werden, die keine guten Kandidaten für eine LRI oder eine Laser-Sehkorrektur sind.
Stellen Sie sicher, dass Sie vor der Revisionsoperation alle geeigneten Schritte unternehmen, um mögliche Ursachen für einen Pseudoastigmatismus zu verringern. Wenn Sie sich die Zeit nehmen, Hornhautunregelmäßigkeiten und Erkrankungen der Augenoberfläche zu behandeln, können Sie zusätzliche Frustration des Patienten und postoperative Behandlungszeiten vermeiden. Wenn es andere Ursachen für einen Restastigmatismus bei einem torischen IOL-Patienten gibt, sollten Sie die besten Korrekturmöglichkeiten für den Patienten abwägen, denn am Ende sind Patientenzufriedenheit und optimales Sehen immer noch erreichbar.
- Ali MA, Abdelhalim AS. Veränderungen der Augenoberfläche nach gleichzeitiger Kataraktoperation und limbalen Entspannungsschnitten. Journal of the Egyptian Ophthalmological Society. 2017;110(1):28-30.
- González-Mesa A, Moreno-Arrones JP, Ferrari D, Teus MA. Die Rolle der Osmolarität der Tränen bei Symptomen des trockenen Auges nach Kataraktoperationen. Am J Ophthalmol. 2016;170:128-132.
- Sutu C, Fukuoka H, Afshari NA. Mechanismen und Management des trockenen Auges bei Patienten mit Kataraktoperation. Curr Opin Ophthalmol. 2016;27(1):24-30.
- Mohammadpour M, Mehrabi S, Hassanpoor N, Mirshahi R. Effects of adjuvant omega-3 fatty acid supplementation on dry eye syndrome following cataract surgery: a randomized clinical trial. J Curr Ophthalmol. 2016;29(1):33-38.
- Sheppard JD, Mansur A, Comstock TL, Hovanesian JA. Ein Update über die chirurgische Behandlung von Pterygium und die Rolle von Loteprednol-Etabonat-Salbe. Clin Ophthalmol. 2014;8:1105-1118.
- Hirst L. Distribution, risk factors, and epidemiology. In: Taylor HR, ed. Pterygium, Vol. 2. Den Haag: Kugler Publications; 2000: 15-28.
- Lin A, Stern G. Correlation between pterygium size and induced corneal astigmatism. Cornea. 1998;17(1):28-30.
- Nanavaty MA, Bedi KK, Ali S, et al. Torische Intraokularlinsen versus periphere entspannende Hornhautschnitte bei Astigmatismus zwischen 0,75 und 2,5 Dioptrien während der Kataraktoperation. Am J Ophthalmol. 2017;180:165-177.
Cecelia Koetting, OD, FAAO
- optometrist and externship program coordinator, Virginia Eye Consultants, Norfolk, Va.
- finanzielle Interessen: keine
- 757-622-2200; @ckoetting3; [email protected]