Me hormiguean los pies de emoción al hablar del tema de hoy. Lo más común es que vea este problema en pacientes con diabetes crónica mal controlada, pero muchos otros diagnósticos, como la deficiencia de vitaminas pueden causar esto también. Si aún no lo ha adivinado, ¡hoy hablamos de neuropatía!
La presencia de neuropatía periférica se ha visto en torno al 8 por ciento en pacientes mayores de 55 años. Sin embargo, si nos fijamos en aquellos pacientes con Diabetes Tipo 2, ese porcentaje se dispara hasta el 26,4 por ciento.
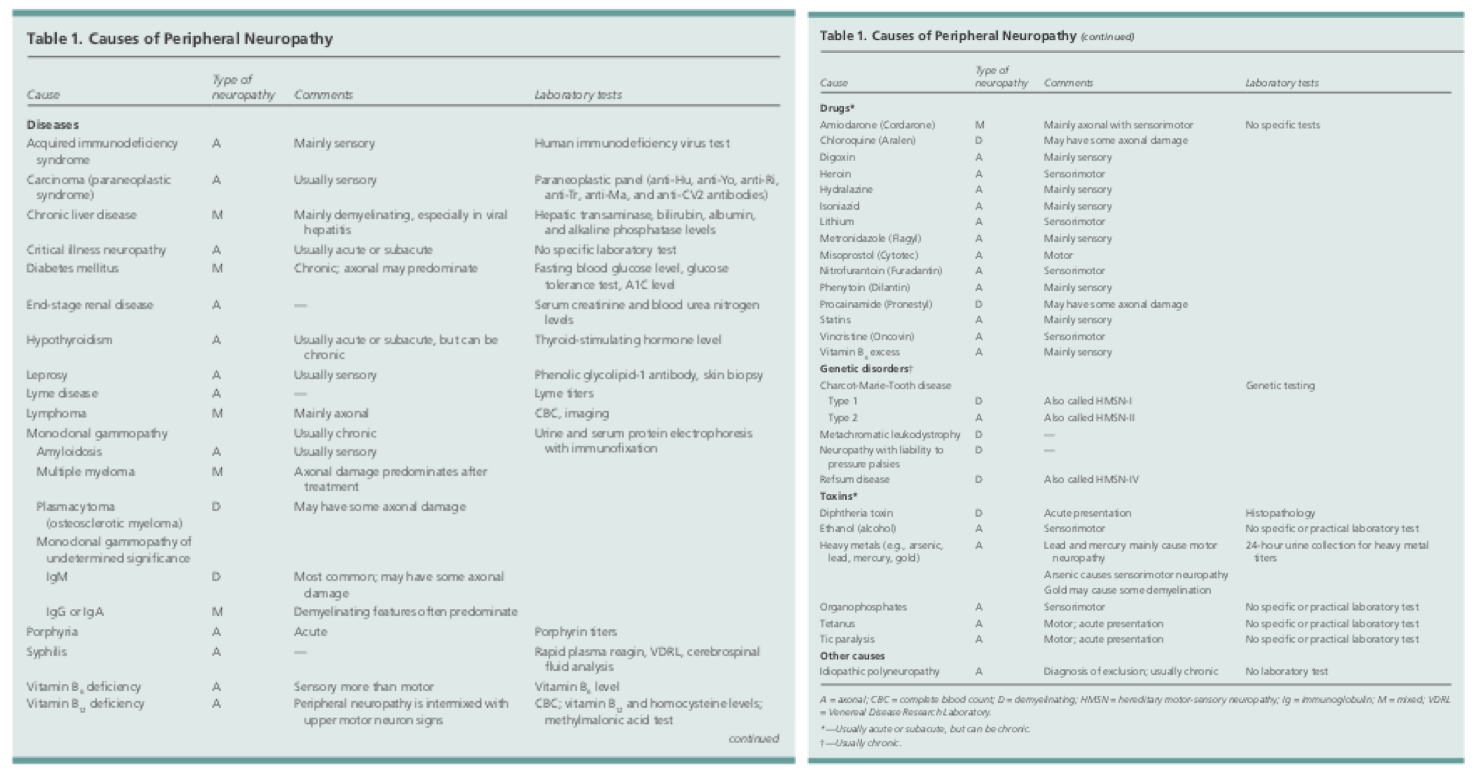
Las causas de la neuropatía periférica pueden ser numerosas. Entre ellas se encuentran las infecciones, la exposición a tóxicos, las enfermedades sistémicas o las enfermedades hereditarias. Las causas tratables más comunes de la neuropatía incluyen el hipotiroidismo, la deficiencia nutricional y la diabetes.1
Cuando un paciente acude a la consulta con quejas de hormigueo, entumecimiento o dolor en las extremidades periféricas, el primer paso es dilucidar si estos síntomas están causados por una neuropatía periférica o por un trastorno o lesión del sistema nervioso central.
Si el problema está en el sistema nervioso central, a menudo hay otros síntomas acompañantes asociados a los síntomas neuropáticos. Estos pueden incluir ataxia, dificultad para hablar, diplopía, anomalías/parálisis de los nervios craneales, dolor o lesión de espalda/cuello, o disfunción intestinal/vesical.1
Además, en los casos de afectación del sistema nervioso central, los reflejos tendinosos profundos del paciente suelen ser enérgicos y su tono muscular es espástico.1
Las lesiones en el sistema nervioso periférico son típicamente asimétricas, y el paciente tendrá dolor lumbar o de cuello asociado. En estos casos, los síntomas neuropáticos seguirán el trayecto dermatológico de la raíz nerviosa irritada/comprimida.
Los síntomas, sin embargo, pueden ser simétricos, lo que se observa con mayor frecuencia en los casos de neuropatía diabética.
Otras cosas que hay que completar en la exploración física son las pruebas de temperatura, vibración, propiocepción y pinchazos. La pérdida de estas mediciones de la sensibilidad en las extremidades distales puede ser sugestiva de una neuropatía periférica.
Al principio de los casos de neuropatía, los pacientes suelen presentar una pérdida sensorial progresiva, dolor, ardor o entumecimiento en las extremidades distales, y a menudo se encuentran en una distribución de «medias y guantes».
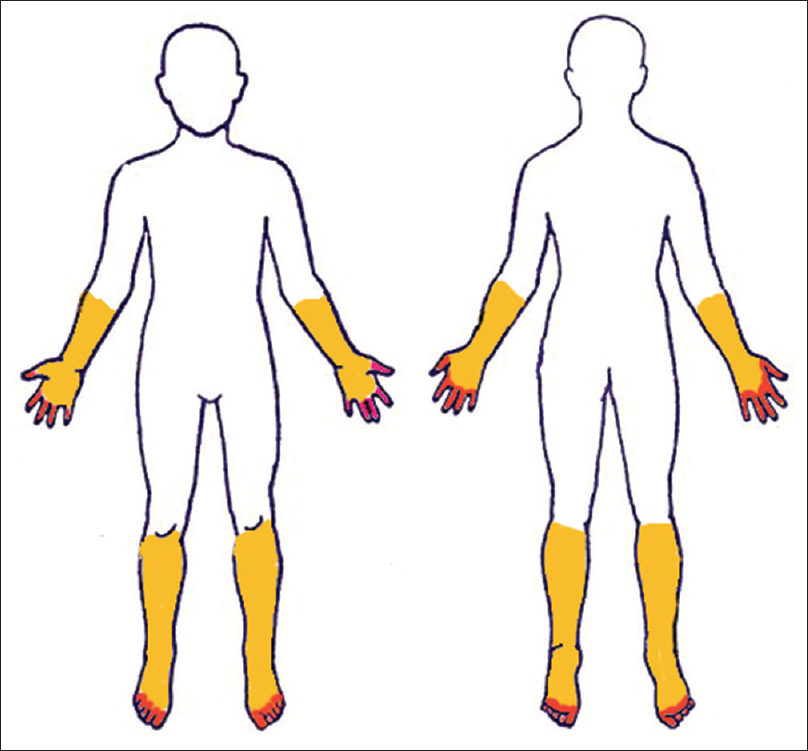
A medida que pasa el tiempo, el entumecimiento y el dolor progresan en sentido proximal y pueden provocar debilidad o atrofia muscular. Los pacientes con neuropatía periférica causada por una exposición tóxica pueden presentar síntomas similares, pero a menudo el dolor será el síntoma dominante con alta intensidad, y el inicio y la progresión de estos síntomas son más rápidos.1
En las enfermedades desmielinizantes inflamatorias agudas, como Guillain-Barré, o en los trastornos desmielinizantes crónicos, la debilidad, a diferencia del dolor, el entumecimiento o el hormigueo, suele ser el signo inicial de la enfermedad.1
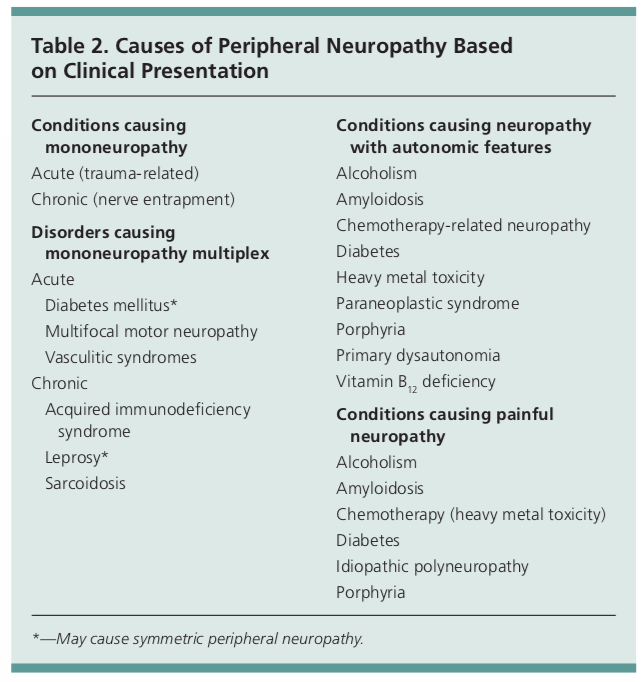
La presencia de síntomas de neuropatía, la disminución de los reflejos tendinosos profundos y la reducción de la sensibilidad hacen que el diagnóstico de neuropatía periférica sea probable. Algunas causas de neuropatía periférica pueden presentarse con síntomas en un solo nervio (mononeuropatía), como los síndromes del túnel carpiano o cubital. Otras, sin embargo, pueden presentarse con afectación de múltiples nervios o disfunción autonómica.1
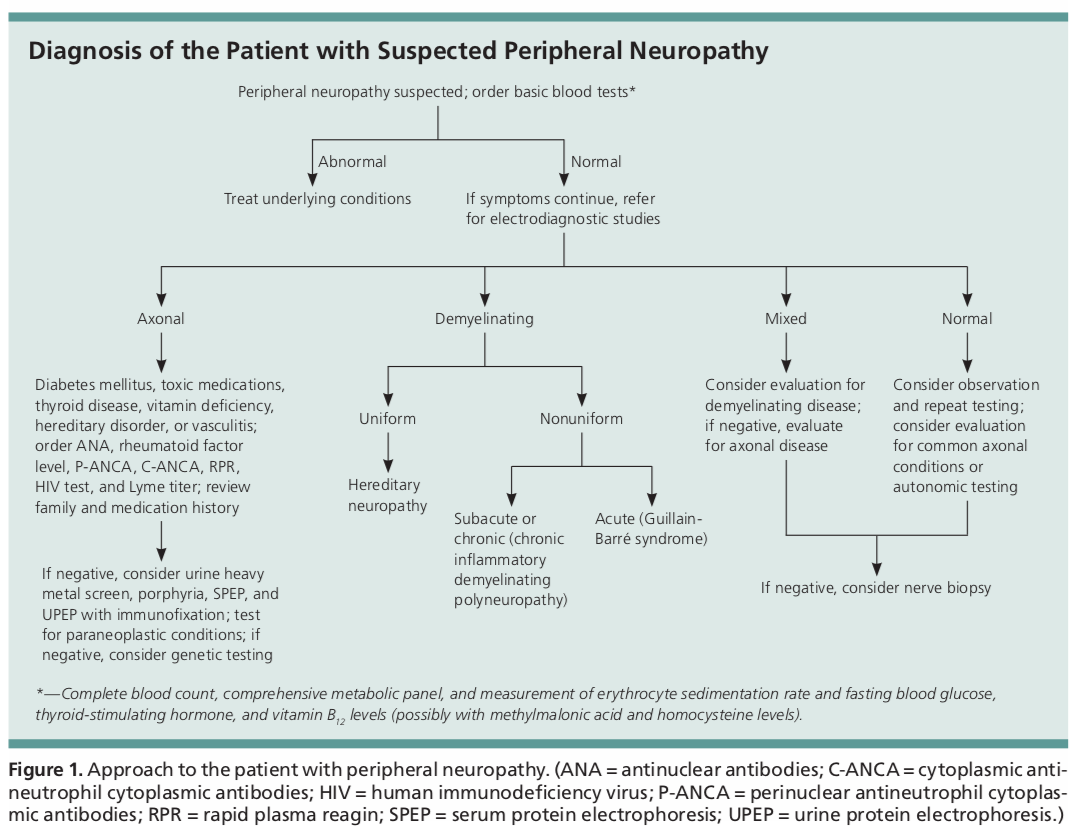
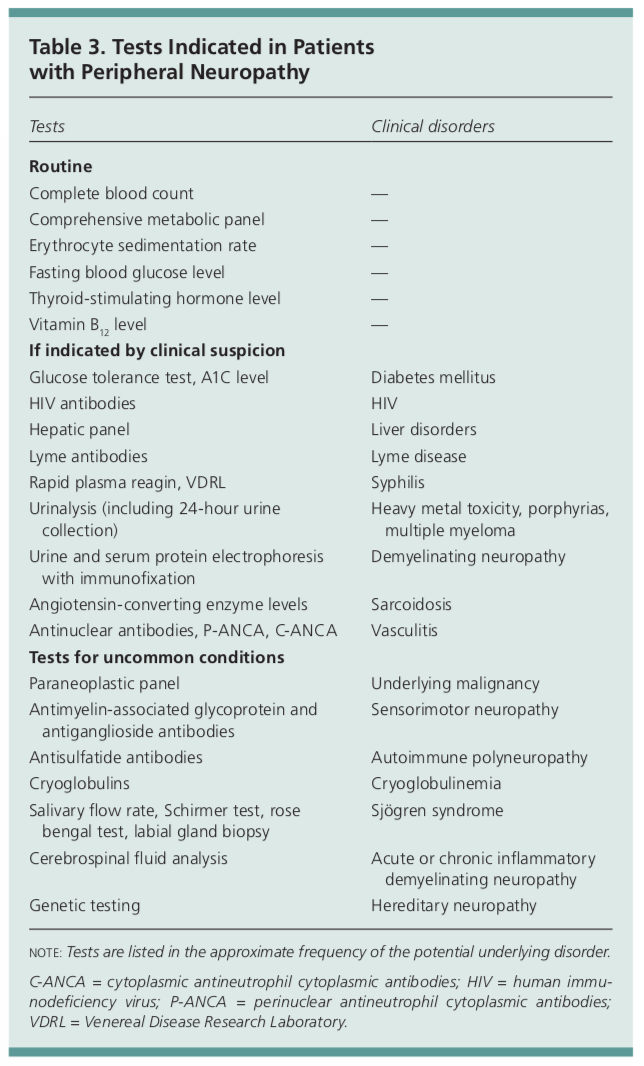
Las pruebas diagnósticas iniciales para los pacientes con neuropatía periférica incluyen un análisis de sangre básico con un CBC, CMP, ESR, TSH, A1c y vitamina B12. Deben realizarse otras pruebas de laboratorio en función de los hallazgos de la historia clínica y la exploración física.
Estas otras pruebas podrían incluir una prueba de detección del VIH, títulos de Lyme, reagina plasmática rápida, análisis de orina con una posible recogida de 24 horas para evaluar la toxicidad por metales pesados, electroforesis de proteínas en orina o suero, nivel de ACE, ANA, p-ANCA y c-ANCA.
Las pruebas para detectar afecciones poco comunes incluyen un panel paraneoplásico para evaluar cualquier malignidad subyacente, anticuerpos antiglicoproteína asociada a la mielina y antigangliósidos, anticuerpos antisulfátidos, crioglobulinas, anticuerpos anti-Ro y La, análisis del LCR o pruebas genéticas para detectar neuropatías hereditarias.1 La mayoría de estas pruebas suelen estar fuera del alcance de un proveedor de atención primaria, y se justificaría la experiencia de un neurólogo.
Los electrodiagnósticos suelen estar indicados en casos de neuropatía periférica, especialmente si el diagnóstico no es evidente tras las pruebas iniciales. Los dos tipos de pruebas son los estudios de conducción nerviosa (NCS) y la electromiografía (EMG).
El estudio de conducción nerviosa observará la amplitud, la latencia, la forma y la velocidad de conducción nerviosa de las señales transportadas a través de un nervio específico examinado.1 La pérdida axonal del nervio provoca amplitudes más bajas, mientras que la desmielinización conduce a períodos de latencia más largos y a una conducción más lenta.1
La electromiografía puede evaluar el daño axonal activo, que se observa si hay presencia de actividad espontánea de las fibras musculares en reposo, causada por la falta de neurorregulación.1 El potencial de acción de las unidades motoras se evalúa también en los estudios de EMG.
Estas pruebas ayudan a determinar si una neuropatía se debe a daños en los axones, en la vaina de mielina o en ambos. Los resultados normales de la NCS y la EMG disminuyen la probabilidad de una neuropatía periférica, mientras que las pruebas anormales pueden ayudar a confirmar el diagnóstico.
Aunque las pruebas de EMG y NCS pueden ayudar al diagnóstico en la mayoría de los casos, las pruebas sólo son capaces de evaluar las grandes fibras nerviosas mielinizadas, lo que limita su sensibilidad para encontrar neuropatías en las fibras nerviosas pequeñas.1
Si el diagnóstico sigue sin ser concluyente después de las pruebas de laboratorio y electrodiagnóstico, puede considerarse la posibilidad de realizar una biopsia de nervio. Sin embargo, ésta tendría que ser realizada por una clínica de neurología o neurocirugía capacitada.
En cuanto al lugar de la biopsia, los nervios sural o peroneo superficial suelen ser el objetivo de las pruebas. Si todas estas pruebas anteriores son normales o si la EMG muestra una neuropatía simétrica de tipo axonal con pruebas de laboratorio y resultados de biopsia normales, se presume el diagnóstico de neuropatía periférica idiopática.1
El tratamiento de la neuropatía periférica se divide en dos categorías distintas, el tratamiento de la enfermedad subyacente que causa los síntomas y el tratamiento de los síntomas que se presentan en sí mismos.
En cuanto al tratamiento de la etiología subyacente, éste es específico de la enfermedad. Puede realizarse mediante la eliminación de las toxinas causantes o la medicación. Los tratamientos adicionales podrían incluir la corrección de una deficiencia nutricional, como la vitamina B12, la sustitución de la hormona tiroidea o la reducción de los niveles de glucosa en sangre en pacientes diabéticos no controlados.
En pacientes con afecciones inflamatorias agudas, se requiere un tratamiento urgente con corticoides intravenosos o plasmaféresis. Además, puede estar indicada la ventilación mecánica.
En cuanto a esto último, el tratamiento de los síntomas, existen varias opciones para el dolor neuropático. Entre ellas se encuentran la gabapentina, la pregabalina, la carbamazepina, el topiramato y los antidepresivos como la amitriptilina o la duloxetina.1
Los medicamentos tópicos como la lidocaína y la capsaicina también pueden aportar alivio. Otras terapias incluyen la pérdida de peso, el cuidado de los pies, la selección de calzado especial y la fisioterapia.
Los opioides pueden tener un papel en el tratamiento sintomático. Sin embargo, los pacientes deben ser evaluados por el riesgo de adicción o abuso de sustancias antes de la iniciación. Los narcóticos no deben ser la terapia de primera línea para la neuropatía, y deben probarse varios medicamentos no narcóticos y fallar antes.
También debe considerarse una segunda opinión de un neurólogo en estos casos antes de iniciar la terapia con narcóticos.
Recursos
1. Am Fam Physician. Peripheral Neuropathy: Differential Diagnosis and Treatment 2010;81(7):887-892.
2. Ferri’s Clinical Advisor, Neuropathy. 2017.
3. Am Fan Physician. Tratamiento de la neuropatía diabética dolorosa: Una actualización. 2016;94(3):227-234.
Este artículo, blog o podcast no debe ser utilizado en ninguna capacidad legal, incluyendo pero no limitado a establecer el estándar de cuidado en un sentido legal o como base de testimonio de un testigo experto. No se ofrece ninguna garantía en cuanto a la exactitud de las declaraciones u opiniones vertidas en el podcast o el blog.