Lors d’un examen ophtalmologique pédiatrique, vous découvrirez souvent que l’enfant ne peut vraiment pas lire le tableau – même avec un parent assis là qui lui dit « Allez, tu peux voir ça ! ». En examinant attentivement la situation et en effectuant votre réfraction, vous déterminez que l’enfant est significativement myope. Soudain, vous entendez l’enfant lire « T, Z, V, E, C, L ». Puis, lorsque vous retirez le phoroptère, vous l’entendez murmurer le mot « Wow ». Maintenant, que faites-vous ?
D’abord, tentez d’atténuer la culpabilité et l’embarras que le parent est sur le point de ressentir. Ensuite, prenez le temps de décrire toutes les options en matière de soins réfractifs. Ce faisant, informez le parent et l’enfant sur la myopie, sa progression avec l’âge et son impact sur les performances scolaires et sportives de l’enfant. Ensuite, assurez-vous de passer en revue toutes les options de correction – des lunettes et des lentilles de contact conventionnelles aux traitements pharmaceutiques et aux lentilles d’orthokératologie (ortho-k) (voir « Options pour le contrôle de la myopie »). N’oubliez pas de souligner les avantages visuels potentiels et les coûts financiers associés à chaque méthode de correction. Ensemble, vous pouvez aider à créer le meilleur plan pour améliorer la vision de l’enfant.
Cet article se concentrera principalement sur l’utilisation des lentilles ortho-k comme traitement primaire pour le contrôle de la myopie, une option parfois négligée au profit des lentilles correctrices conventionnelles.
Par où commencer ?
Options pour le contrôle de la myopie
- Les lunettes à simple vision
- Les lunettes à double foyer ou une ordonnance de lecture distincte
- Les lentilles d’addition progressives
- Les lentilles de contact souples (jetables quotidiennement, HEMA ou silicone hydrogel)
- Lentilles de contact rigides perméables aux gaz (ajustement standard)
- Lentilles de contact souples ou rigides bifocales ou multifocales
- Lentilles d’orthokératologie
- Agents pharmaceutiques (atropine, pirenzépine, 7-méthylxanthine)
- Acupuncture
- Chirurgie réfractive (comme option de traitement potentielle à l’âge adulte)
- Traitement de la vision
D’abord, vous devez rassurer l’enfant en lui disant qu’il ne deviendra pas aveugle, mais qu’il aura simplement besoin de lunettes correctrices pour atteindre la meilleure fonction et performance visuelle possible. En outre, résumez brièvement certains éléments de la médecine factuelle associés au contrôle de la progression de la myopie.
Les tests de confirmation sont essentiels avant la planification détaillée et la discussion. Cela devrait inclure une batterie d’examens, tels que l’évaluation cycloplégique, la réponse accommodative et le retard, la phorie, le rapport convergence accommodative/accommodation, la pression intraoculaire, la topographie cornéenne et éventuellement l’aberrométrie du front d’onde.1,2 De plus, vous pouvez souhaiter dépister les signes prédictifs de la myopie juvénile, notamment la réfraction cycloplégique, l’erreur de réfraction sphérique, la longueur axiale et la puissance cornéenne3.
Développement et progression de la myopie précoce
En 1989, des chercheurs de l’Orinda Longitudinal Study of Myopia (OLSM) ont analysé la relation entre la croissance oculaire normale et le développement de la myopie chez les enfants d’âge scolaire4,5. En outre, les chercheurs ont étudié la fonction accommodative, l’erreur de réfraction périphérique, la pression intraoculaire, les similitudes génétiques/anatomiques avec les parents, les profils d’erreur de réfraction d’autres groupes ethniques et les performances scolaires générales, ainsi que des études basées sur l’ADN sur la prévalence des tendances familiales de la myopie (voir « Influences anatomiques sur l’état de réfraction »).
Les chercheurs de l’OLSM ont constaté que les erreurs de réfraction diminuaient vers l’emmétropie à une moyenne de +0,73D à l’âge de six ans à une moyenne de +0,50D à l’âge de 12 ans.4 En outre, de six à 12 ans, la chambre vitrée s’est allongée d’environ 0,52mm et la puissance du cristallin a diminué d’environ 1,35D.
L’étude CLEERE (Collaborative Longitudinal Evaluation of Ethnicity and Refractive Error) a contribué à confirmer et à développer les données recueillies par l’OLSM.6 Les chercheurs de CLEERE ont suggéré que les enfants dont les deux parents sont myopes sont intrinsèquement prédisposés à avoir des yeux ayant la forme de ceux d’une personne myope, et sont également susceptibles de devenir myopes avec le temps. Cette recherche a confirmé la présence d’une relation génétique/anatomique dans le développement et la progression de la myopie.
En plus de la prédilection génétique, il existe de nombreux autres facteurs qui contribuent au développement de la myopie. Il s’agit notamment de l’exécution constante d’un travail de près, du niveau d’éducation, de l’emplacement urbain par rapport à l’emplacement rural et du temps passé à l’extérieur.7
Un travail de près excessif et même une exposition prolongée à l’obscurité semblent fortement influencer la progression de la myopie.8 La myopie apparaît moins fréquemment avant que les enfants n’atteignent l’âge scolaire, mais augmente de manière significative pendant les années de lycée et d’université. Cette tendance s’explique probablement par l’augmentation des périodes de lecture et d’étude continues dans de mauvaises conditions d’éclairage. Pour ces personnes, la modification de l’environnement – y compris les ajustements ergonomiques, l’amélioration de l’éclairage, les pauses supplémentaires et l’augmentation des périodes d’activité physique – peut diminuer le taux de progression de la myopie.9
Dans l’ensemble, la prévalence de la myopie est extrêmement élevée – non seulement aux États-Unis, mais aussi dans le reste du monde. Aux États-Unis, au moins 25 % à 41 % de la population est myope.10 Beaucoup plus stupéfiant, cependant, environ 70 % à 90 % des individus dans certains pays asiatiques sont myopes.11 Il est important de mentionner que des niveaux plus élevés de myopie (plus de 6,00 D) sont associés à un risque accru de décollement de rétine rhégmatogène, de glaucome et de dégénérescence myopique.12
Contrôle de la myopie avec des lentilles de contact
Influences anatomiques sur l’état réfractif
- Courbure cornéenne antérieure
- Courbure cornéenne postérieure. supérieure
- Épaisseur cornéenne
- Indice de réfraction
- Profondeur de la chambre antérieure
- Longueur axiale de l’oeil
- Accommodation et convergence
- Choroïdale, pression rétinienne et vitréenne
Depuis des décennies, les ophtalmologistes utilisent des lentilles de contact pour ralentir et/ou stabiliser la progression de la myopie. Cependant, les opinions sur l’efficacité de ce traitement varient considérablement.13
En 1976, des chercheurs allemands ont constaté que seulement 40 % des patients âgés de 15 à 25 ans qui étaient équipés de lentilles de contact ont connu une progression de la myopie, contre 75 % des patients qui portaient des verres de lunettes pendant une période de 15 ans14. Les chercheurs ont également étudié la longueur axiale des yeux ; cependant, leurs données étaient en grande partie peu fiables en raison de la technologie limitée de l’époque.
Puis, en 1990, des chercheurs russes ont publié les résultats d’une étude longitudinale de cinq ans, qui indiquait que la réfraction restait inchangée chez 73,2 % des patients qui portaient des lentilles de contact.15 Les auteurs ont suggéré que les lentilles de contact stabilisaient les capacités d’accommodation des patients, ce qui contribuait à améliorer la qualité visuelle.15
Les lentilles perméables au gaz en silicone ont également été utilisées pour lutter contre la progression de la myopie. En utilisant une méthodologie d’ajustement par alignement, une étude a indiqué que les patients qui portaient quotidiennement des lentilles perméables au gaz en silicone présentaient une augmentation de la myopie de 0,28D sur une période de deux ans, contre 0,80D chez les patients qui portaient des lunettes.16 En outre, les chercheurs ont constaté que les patients ont connu une perte significative du contrôle de la myopie (une moyenne de 0,76D) dans les quatre ans suivant l’arrêt du port des lentilles. Ces résultats suggèrent que les lentilles de contact perméables au gaz sont une option très efficace pour le contrôle de la myopie.16
Autres options de traitement
En plus des lentilles de contact, voici un aperçu des autres stratégies courantes pour minimiser la progression de la myopie chez les enfants.
– Thérapies altératives/médicales. L’atropine topique 1%, un antagoniste muscarinique non sélectif, peut être utilisée pour ralentir la progression de la myopie et l’allongement axial oculaire. Dans une étude, l’atropine a ralenti efficacement la progression de la myopie faible/modérée et de l’allongement axial oculaire chez des enfants asiatiques.17 Dans une étude similaire, les enfants qui ont reçu du gel de pirenzépine, des gouttes oculaires de cyclopentolate ou des gouttes oculaires d’atropine pendant un an ont montré une progression de la myopie significativement moindre que les enfants qui ont reçu un placebo.18
Les analogues de la dopamine ont également été utilisés pour contrôler la progression. Bien qu’il n’y ait pas d’analogues de la dopamine approuvés par la FDA pour être utilisés comme traitements de la myopie, la pirenzépine et la 7-méthylxanthine (7-MX) ont été évaluées dans des essais préliminaires.19-21 Plus précisément, un essai clinique européen de la 7-MX a montré que l’agent est moins efficace pour ralentir la progression de la myopie que l’atropine topique21.
De plus, des études préliminaires ont examiné la sécurité et l’efficacité de la pirenzépine pour le contrôle de la myopie.20 Les résultats étaient prometteurs, mais aucun autre essai n’a été effectué.
Vous devez vous méfier des effets indésirables lorsque vous envisagez l’utilisation de ces agents. Les effets secondaires documentés comprennent la sensibilité à la lumière, la dilatation des pupilles, l’augmentation de la PIO, le flou de près, la bouche sèche, la peau chaude, rougie et/ou sèche, la bradycardie suivie de tachycardie, de palpitations et d’arythmies, les éruptions cutanées, la fièvre ou même une réponse hallucinogène.19-21
Plus récemment, l’acupuncture a suscité un certain intérêt en tant que thérapie alternative pour la myopie progressive22. L’acupuncture comprend la stimulation de points anatomiques stratégiques par diverses méthodes, dont l’insertion d’aiguilles et l’acupression.22 Dans ce cas, des aiguilles d’acupuncture peuvent être insérées dans des zones auriculaires spécifiques afin de soulager les spasmes musculaires autour de l’œil et d’améliorer le flux sanguin oculaire.
– Thérapie de la vision. Les facteurs accommodatifs peuvent être ajustés via plusieurs méthodes de thérapie et d’entraînement de la vision. Par exemple, la thérapie de la vision peut être employée pour entraîner les patients atteints de pseudomyopie (myopie progressive d’apparition soudaine due à un stress accommodatif) à relâcher l’accommodation. De plus, plusieurs études ont montré que la thérapie visuelle peut réduire ou éliminer les plaintes de décalage pseudo-myopique (flou transitoire à distance) en améliorant la facilité d’accommodation.23,24
– PALs. L’étude COMET (Correction of Myopia Evaluation Trial) – une étude majeure soutenue par le National Eye Institute – a comparé l’effet des lentilles à addition progressive (PAL) par rapport aux lentilles à vision simple sur la progression de la myopie juvénile25. Les chercheurs de COMET ont déterminé que les PAL ralentissaient la progression de la myopie de manière nettement plus efficace que les lentilles simple vision au cours de la première année de port.25
Un aperçu de l’ortho-k
Une méthode supplémentaire de contrôle de la myopie, l’ortho-k, est devenue de plus en plus populaire au cours des deux dernières décennies. Alors, qu’est-ce que l’ortho-k ? Dans les termes les plus simples, il s’agit d’aplanir ou de remodeler la surface cornéenne antérieure dans le but d’ajuster le pouvoir de réfraction de l’œil.
Ce n’est pas un concept nouveau. En fait, l’ortho-k remonte aux années 1940. Pendant de nombreuses années, les premières techniques d’ortho-k utilisaient simplement « les mesures de kératométrie et le jugement clinique » pour déterminer la prochaine étape du processus d’aplatissement de la cornée. En fait, ce n’est qu’au début des années 1990 – avec l’avènement de la topographie cornéenne et de nouveaux matériaux perméables au gaz – que l’orthokératologie est devenue une option de traitement grand public plus viable pour la correction des erreurs de réfraction.
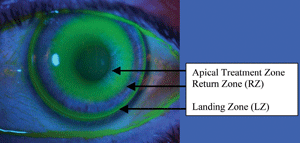
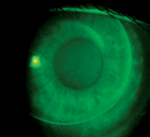
L’ajustement optimal et l’alignement de zone d’une lentille ortho-k.
Voici comment je décris souvent l’ortho-k à mes patients : « La cornée est un tissu mou, et sa « peau » peut être moulée par l’utilisation d’une lentille de contact rigide perméable au gaz – un peu comme les bagues orthodontiques pour vos dents. La lentille remodèle la surface de la cornée pour lui donner un contour spécifique, qui peut être facilement ajusté pour renforcer l’effet désiré, en toute sécurité, pendant la nuit. Le processus est différent d’une procédure de chirurgie réfractive, qui est permanente. Ainsi, bien que les résultats obtenus par l’ortho-k soient réversibles, il permet de fonctionner sans lentilles ni lunettes pendant toute la journée. »
Les lentilles ortho-k induisent iatrogéniquement une sphérisation topographique cornéenne via une pression constante sur le méridien plat et une pression variable sur le méridien raide. Un plateau est atteint lorsque la cornée devient sphérique secondairement à la pression uniforme appliquée, ce qui entraîne un aplatissement central et un raidissement périphérique.26-28
Aujourd’hui, plusieurs sociétés fabriquent des lentilles ortho-k. En juin 2002, la lentille Corneal Refractive Therapy de Paragon Vision Sciences a été la première conception ortho-k à obtenir l’approbation de la FDA pour le port de nuit. Par la suite, la lentille Emerald d’Euclid Systems a obtenu l’approbation de la FDA en 2004 (Bausch + Lomb a acheté la conception de la lentille en 2005).
L’ortho-k pour le contrôle de la myopie
Il y a plus d’une décennie, plusieurs cliniciens en soins oculaires ont initialement suggéré que les lentilles ortho-k pourraient potentiellement être utilisées pour contrôler ou même arrêter la progression de la myopie. Puis, en 2004, les résultats du premier rapport sur l’ortho-k pour le contrôle de la myopie – l’étude pilote Children’s Overnight Orthokeratology Investigation (COOKI) – ont été publiés.29 Les chercheurs du COOKI ont évalué l’erreur de réfraction, les changements visuels et la santé oculaire pendant six mois chez des enfants myopes qui avaient été équipés de lentilles ortho-k de nuit. Les chercheurs ont déterminé que l’ortho-k de nuit était à la fois un traitement sûr et efficace pour freiner la progression de la myopie.
En 2005, les données de l’étude Longitudinal Orthokeratology Research in Children (LORIC) ont indiqué que l’ortho-k était efficace pour contrôler la myopie infantile.30 Cependant, les chercheurs ont également déterminé que des variations anatomiques substantielles entre les enfants peuvent réduire la capacité du clinicien à prédire avec précision le résultat visuel final avant de commencer le traitement par ortho-k30.
|
|
|
|
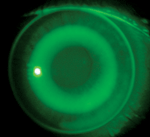
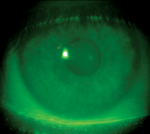
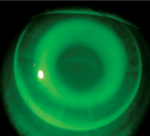
| A) Ajustement centré de manière optimale d’une lentille ortho-k. B) Cornée après retrait de la lentille centrée de façon optimale. Notez pratiquement aucune trace d’un anneau d’empreinte. C) Ajustement décentré supérieur-nasal d’une lentille ortho-k. D) Bague d’empreinte après le retrait de la lentille décentrée. | |||
Les résultats d’essais cliniques plus récents, comme l’étude Stabilizing Myopia by Accelerated Reshaping Technique (SMART) et l’étude Corneal Reshaping and Yearly Observation of Myopia (CRAYON), ont permis d’obtenir des informations supplémentaires concernant la sécurité et l’efficacité de l’ortho-k pour le contrôle de la myopie.31,32
SMART, une étude de cinq ans initiée en 2009, évalue actuellement l’effet de l’ortho-k sur la progression de la myopie chez 138 patients. Après un an de suivi, les sujets portant des lentilles ortho-k ont présenté une progression moyenne de 0,00D, contre une moyenne de 0,50D dans le groupe témoin.31
Dans l’étude CRAYON, d’une durée de deux ans, les chercheurs ont confirmé que les patients qui étaient équipés de lentilles ortho-k présentaient une variation annuelle de la longueur axiale et de la profondeur de la chambre vitrée nettement inférieure à celle des patients équipés de lentilles de contact souples32. Ces résultats ont confirmé les données d’études précédentes en montrant que les lentilles ortho-k ralentissent la progression des changements cornéens chez les patients myopes.32
Récemment, on a suggéré une orthokératologie myopique de bas niveau avec l’utilisation d’une lentille en silicone hydrogel à module élevé portée intentionnellement en position éversée. Le port en éversion d’une lentille de contact en silicone hydrogel à fort module peut induire des modifications de la topographie cornéenne et de la réfraction subjective. Ces changements de réfraction vont de la planéité à +1,75D pour la sphère et de +0,25D à +0,75D pour le cylindre, mais ils sont imprévisibles et varient d’un sujet à l’autre.33,34
Dans une étude, le changement moyen de puissance topographique apicale était de 1,11D avec un léger raidissement cornéen dans les deux méridiens ainsi que 0,23mm d’aplatissement cornéen dans le méridien horizontal et 0,27mm d’aplatissement cornéen dans le méridien vertical.33 De plus, l’excentricité cornéenne a diminué en moyenne de 0,65e.34 Ces résultats suggèrent que cette technique ortho-k peut convenir aux patients atteints de très faible myopie.
Préoccupations en matière de sécurité et effets secondaires
Comme le suggèrent les études susmentionnées, l’ortho-k est une procédure sûre tant que les patients sont suivis correctement. Comme pour toute utilisation de lentilles de contact, les deux effets secondaires les plus courants qui surviennent chez les patients portant des lentilles ortho-k sont l’œdème cornéen et le piqueté. Les autres effets secondaires potentiels comprennent la douleur, la rougeur, le larmoiement, l’irritation, l’écoulement, l’abrasion oculaire ou la distorsion visuelle.35-37 Il s’agit généralement d’états temporaires, surtout si les lentilles sont retirées rapidement. Cependant, les cliniciens doivent être particulièrement prudents pour surveiller la fixation microbienne de Pseudomonas aeruginosa sur les lentilles.35-37 Indiquez aux patients de signaler immédiatement toute douleur, tout inconfort ou tout compromis visuel.
Comme pour toute lentille de contact ou procédure réfractive, des aberrations et des distorsions visuelles induites peuvent se produire et doivent être surveillées à l’aide de l’aberrométrie. Après une nuit d’ortho-k, une étude a révélé des taux significativement plus faibles de contraste mésopique ainsi qu’une incidence accrue d’aberrations d’ordre supérieur. Dans une autre étude, les chercheurs ont constaté que les aberrations d’ordre supérieur – en particulier l’aberration sphérique et le coma – avaient une augmentation à court terme, mais significative, après l’ortho-k.38 Heureusement, ces effets visuels sont généralement réversibles dans les 72 heures suivant l’arrêt des lentilles.38
Autres points de discussion
– Cylindre résiduel. Les lentilles ortho-k sont conçues pour les personnes présentant une myopie faible à modérée (jusqu’à -6,00D) avec ou sans astigmatisme (jusqu’à -1,75D). Mais attention à la correction cylindrique plus élevée et au cylindre résiduel possible-vous pouvez réduire la myopie mais laisser des aberrations d’ordre supérieur appréciables avec un cylindre non corrigé.
– Astigmatisme. Même si l’astigmatisme est traité à des niveaux faibles avec l’orthokératologie traditionnelle, Paragon Science lance le système à double axe pour traiter des corrections de cylindre plus élevées. Dans la conception traditionnelle, une lentille adaptée sur le méridien plat se décentre en raison de la différence entre les méridiens plat et raide. (Parfois, cela peut être vu comme une île ortho-k qui est topographiquement similaire à une île LASIK). Les deux axes ont une courbe de base sphérique avec un système périphérique unique. Cela permet aux deux méridiens d’avoir des profondeurs variées dans la zone de retour.39
– Distance totale vs monovision. Chez un patient adulte, vous pouvez soit fixer un objectif de correction à distance complète, soit de monovision. Dans une correction de distance complète, le patient aura besoin de lunettes de lecture. Si, toutefois, le patient est ajusté en monovision et n’aime pas l’effet, il suffit d’ajuster la courbe de base pour pousser une correction de distance plus complète ou une correction de distance intermédiaire.
Chez les enfants, la correction à distance complète sera nécessaire. Cependant, n’abandonnez pas le concept de lecteurs ou même de thérapie visuelle.
L’ortho-k est-il réversible ?
Comme mentionné précédemment, les effets de l’ortho-k sont généralement temporaires et réversibles. Cette considération fondamentale séduit souvent de nombreux patients qui sont intimidés par l’effet à vie du LASIK ou de la PRK. De plus, les patients adultes sont plus à l’aise en sachant que les lentilles ortho-k peuvent être manipulées selon les besoins pour traiter la presbytie tout au long de la vie de l’enfant.
Les besoins individuels des patients et les considérations relatives à l’ortho-k
- Age
- Ethnicité
- Culture
- Influence parentale
- Motivation (de l’enfant et des parents)
- Exigences académiques
- Exigences athlétiques
- Occupation. (parents) et avocations (parents et enfant)
- Ergonomie
- Problèmes environnementaux
- Problèmes médicaux
- Préoccupations financières
- Capacité à gérer le dispositif correctif
- Capacité à maintenir un engagement approprié à longengagement à long terme à l’égard du dispositif correcteur
- Disposition à poursuivre la chirurgie réfractive (parent)
- Disposition à porter des lunettes (enfant)
- Défaut de réfraction maximal : -1.00D à environ -6,00D (cylindre bas jusqu’à un maximum de -0,75D)*
* Les lentilles ortho-k toriques et à double axe deviennent plus largement disponibles44.
Pour maintenir l’effet réfractif à long terme de l’ortho-k, le patient doit toutefois porter une lentille de rétention. Encore une fois, de manière similaire à l’utilisation d’un appareil de rétention dentaire en orthodontie pour maintenir l’alignement des dents, une lentille de rétention est portée pour préserver l’effet d’aplatissement et empêcher une nouvelle progression de la myopie.
Le port d’une lentille ortho-k pendant la nuit comprime l’épithélium cornéen, forçant une réduction de l’épaisseur cornéenne centrale, sans endommager les cellules épithéliales ou le tissu stromal contigu. Une fois que la lentille est retirée, la cornée ne rebondit pas simplement comme un « chapeau haut de forme », mais revient lentement à son état naturel, avant le traitement. L’effet de compression doit persister pendant au moins 12 à 15 heures, lorsque le patient est éveillé (dans certains cas, l’effet peut durer deux à trois jours). Ensuite, pour maintenir la forme comprimée, la lentille de rétention doit être placée sur l’œil une fois de plus pendant les heures de nuit.
Dans ma clinique, nous demandons au patient de porter la lentille de rétention chaque nuit pendant au moins 30 jours. Après 30 jours, nous demandons au patient de ne pas porter la lentille de rétention pendant une nuit pour déterminer la longévité de son effet. Nous lui expliquons qu’il peut perdre une partie de l’effet au cours de la deuxième journée ; toutefois, la perte d’accommodation sera basée sur une impression subjective. Si le patient apprécie un flou plus rapide, nous lui suggérons de porter l’appareil de rétention chaque nuit (ou même une nuit sur deux), tant qu’il conserve une vision confortable et fonctionnelle. De manière anecdotique, j’ai constaté que certains patients ont très bien réussi à ne pas porter l’appareil de rétention pendant trois jours complets, tandis que d’autres préfèrent simplement utiliser la lentille chaque soir. Quel que soit le cas, il est préférable de rassurer vos patients en leur disant que, s’ils manquent une nuit de port de l’appareil de rétention, ils n’en perdront pas l’effet.
La réversibilité de l’effet de l’ortho-k varie selon les individus ; cependant, les patients remarquent généralement des changements régressifs dans les 24 à 72 heures. En outre, la régression n’est pas linéaire et donc pas absolument prévisible. L’erreur de réfraction, l’âge du patient et la tolérance subjective sont les facteurs déterminants d’une régression visuelle appréciable.40 Et, en raison des considérations subjectives, la régression perçue ne correspond pas toujours aux résultats objectifs de réfraction et de topographie. Gardez cependant à l’esprit que les patients présentant des niveaux plus élevés de myopie de base semblent être plus susceptibles de connaître une régression en fin de journée.40,41
Préparation du patient
N’oubliez pas que certains futurs patients ortho-k n’ont jamais porté de lentilles de contact auparavant. Dans mon cabinet, nous demandons à nos patients novices de participer à un essai de lentilles journalières jetables ou en silicone hydrogel. Cela permettra au patient d’apprendre à insérer et à retirer les lentilles correctement, ainsi qu’à manipuler les lentilles et les produits d’entretien.
De plus, cet essai de lentilles de contact nous donne également une avenue pour la correction de la myopie si, par chance, le patient ne réussit pas avec les lentilles ortho-k. (À titre d’information, notre cabinet recommande un essai de lentilles de contact pendant la préparation à la chirurgie réfractive. Nous prescrivons des lentilles avec la correction réfractive ciblée, ou moins, pour faciliter l’éducation visuelle ainsi que pour fournir une illustration réaliste du résultat chirurgical attendu).
Le patient doit être informé que, comme pour tout nouvel ajustement, il y a une sensibilisation aux lentilles au début (la sensation deviendra souvent moins perceptible après avoir dormi dans les lentilles). De plus, l’adaptation initiale des lentilles peut être améliorée avec une dose diluée de proparacaïne, si nécessaire. Heureusement, les lentilles ortho-k sont très confortables en raison de leur grande taille et de leur contour.
Guider les attentes du patient
La technologie moderne des lentilles de remodelage de la cornée permet d’apprécier immédiatement la réduction myopique ; cependant, il faut un temps d’entraînement important pour que la cornée conserve sa nouvelle forme de manière constante. Pendant les premières semaines, les lentilles doivent être portées toutes les nuits. Il est donc important d’établir un calendrier approprié et réaliste pour le patient. Tout aussi important : Ne pas surpromettre les résultats visuels.
Lorsque vous discutez des attentes avec de jeunes patients, il est important de respecter l’avis des parents – mais pas au détriment de l’enfant. Si l’enfant n’est pas à l’aise avec le concept de port de lentilles de contact ou de remodelage de la cornée, ne laissez pas le parent lui imposer l’ortho-k. Pour que l’ortho-k soit une réussite, l’enfant (et/ou le parent) doit sincèrement croire au processus de correction et décider consciencieusement de rester conforme au port de lentilles.
Comme le suggèrent les résultats de l’étude LORIC, chaque patient a des besoins visuels uniques ainsi que des attentes et des objectifs visuels finaux individualisés (voir « Besoins individuels des patients et considérations pour l’ortho-k. »). Au cours de la première semaine, les lentilles ortho-k peuvent être portées toute la journée (si le patient le tolère) pour accélérer l’effet. Cependant, cette étape peut ne pas être nécessaire ou souhaitable pour tous les patients.
En outre, créez un contrat de consentement éclairé qui décrit formellement la méthode d’adaptation et les soins ultérieurs appropriés. Ce contrat doit définir toutes les préoccupations et précautions du port de lentilles de contact, les prescriptions de produits d’entretien des lentilles, les responsabilités du patient, les informations sur l’échange de lentilles et les garanties, les politiques de remplacement et vos coordonnées pour les soins d’urgence. Le contrat doit également détailler le coût des honoraires professionnels et du matériel associé, ainsi que toutes les dispositions financières.
Le premier jour de port des lentilles, le patient devra être vu le matin et l’après-midi pour déterminer si la lentille s’est installée dans la bonne position après le sommeil et pour surveiller la régression. Vous devez également prévoir plusieurs rendez-vous de suivi pour surveiller les changements réfractifs et topographiques (voir « Un calendrier idéal de suivi à court terme. »).
Après environ un mois, le patient peut tenter d’interrompre le port de la lentille pendant 48 à 72 heures pour déterminer la longévité de l’effet et renforcer sa confiance dans la procédure. Cette étape aidera également le patient à décider s’il veut porter la lentille de rétention toutes les nuits ou toutes les deux nuits.
Un calendrier de suivi idéal à court terme
Généralement, notre cabinet utilise ce calendrier de suivi avec tous les patients ortho-k.
- Jour 1. Adaptation correcte des lentilles ainsi que formation à l’insertion et au retrait.
- Jour 2. Demander au patient de revenir à la clinique pendant les heures du matin avec les lentilles insérées. Le clinicien ophtalmologiste observera les lentilles pour vérifier qu’elles sont bien adaptées, les retirera, puis les réadaptera si nécessaire (en corrigeant la topographie, l’aberrométrie et la réfraction manifeste). Ensuite, le patient doit recevoir une formation supplémentaire sur l’insertion et le retrait.
- Une semaine. Demandez au patient de se présenter tôt le matin sans les lentilles, puis plus tard dans l’après-midi pour déterminer s’il y a une régression significative tout au long de la journée (topographie, aberrométrie ou réfraction manifeste). Indiquez au patient qu’il doit porter une lentille de rétention tous les soirs.
- Deux semaines. Demandez au patient d’être présent l’après-midi pour mesurer la topographie, l’aberrométrie et la réfraction manifeste. Demandez au patient de porter la lentille de maintien toutes les nuits, SAUF la nuit précédant le rendez-vous de quatre semaines.
- Quatre semaines . Demandez au patient de se présenter l’après-midi pour l’observation ainsi que pour discuter des résultats, des progrès et de l’opinion subjective du patient. Déterminez de manière coopérative un calendrier de port approprié.
- Huit semaines. Répétition du suivi à quatre semaines.
Coûts financiers de l’ortho-k
Le coût de l’ortho-k est unique à chaque pratique, en raison des différents modèles de lentilles et des honoraires professionnels variés. De plus, des différences de prix régionales apparaissent en fonction de l’économie locale et de la demande des patients. Certains cabinets organisent le financement par le biais d’une société externe ou ont une politique d’arrangement qui doit être détaillée dans le contrat de consentement éclairé.
Sans aucun doute, cependant, l’ortho-k est un différentiateur unique de la pratique. Tous les cabinets ne proposent pas ce service, ce qui laisse une fenêtre d’opportunité à un cabinet individuel pour développer ce service ou même envisager une cogestion avec des collègues de la région.
N’oubliez pas que tous les patients ne réussiront pas avec l’ortho-k, vous pouvez donc souhaiter offrir une « sortie facile » pour les cas infructueux qui présente un risque financier minimal pour le patient.
Offrir l’ortho-k dans votre cabinet est une excellente occasion de mieux servir la prochaine vague de jeunes myopes. Comme pour le LASIK, la popularité de l’ortho-k a considérablement diminué au cours des dernières années – même dans les zones géographiques autrefois considérées comme » à l’abri de la récession « .42,43 Bien qu’il n’existe que peu ou pas de littérature publiée sur les données financières clés associées à l’orthokératologie, la demande globale pour la procédure suivrait très probablement les tendances de la chirurgie réfractive. Néanmoins, il est logique de croire qu’à mesure que le marché des soins oculaires et l’économie mondiale se renforcent, l’intérêt pour l’ortho-k se renforcera également.
Le Dr Daniels exerce en cabinet privé à Hopewell et Lambertville, N.J. Il est également professeur adjoint de clinique à l’Université Salus à Elkins Park, Pa, et précepteur d’éducation externe pour le New England College of Optometry à Boston. Il a fait partie des comités consultatifs de Tracey Technologies, WaveTouch Technologies, Sauflon Pharmaceuticals, VMax Technology, Hydrogel Vision, SynergEyes, CooperVision, ScienceBased Health et QSpex, et a participé à des recherches sponsorisées pour Allergan, Alcon, CooperVision, Vistakon et SynergEyes.
1. Mutti DO, Jones LA, Moeschberger ML, Zadnik K. Rapport AC/A, âge et erreur de réfraction chez les enfants. Invest Ophthalmol Vis Sci. 2000 Aug;41(9):2469-78.
2. Mutti DO, Sholtz RI, Friedman NE, Zadnik K. Peripheral refraction and ocular shape in children. Invest Ophthalmol Vis Sci. 2000 Apr;41(5):1022-30.
3. Zadnik K, Mutti DO, Friedman NE, et al. Ocular predictors of the onset of juvenile myopia. Invest Ophthalmol Vis Sci. 1999 Aug;40(9):1936-43.
4. Zadnik K, Satariano WA, Mutti DO, et al. The effect of parental history of myopia on children’s eye size. JAMA. 1994 May 4;271(17):1323-7.
5. Zadnik K, Mutti DO, Friedman NE, Adams AJ. Initial cross-sectional results from the Orinda Longitudinal Study of Myopia. Optom Vis Sci. 1993 Sep;70(9):750-8.
6. Zadnik K, Manny RE, Yu JA, et al. Ocular component data in schoolchildren as a function of age and gender. Optom Vis Sci. 2003 Mar;80(3):226-36.
7. Rose KA, Morgan IG, Ip J, et al. Outdoor activity reduces the prevalence of myopia in children. Ophtalmology. 2008 Aug;115(8):1279-85. Epub 2008 Feb 21.
8. Saw SM. Un synopsis des taux de prévalence et des facteurs de risque environnementaux de la myopie. Clin Exp Optom. 2003 Sep;86(5):289-94.
9. Goldschmidt E. Le mystère de la myopie. Acta Ophthalmol Scand. 2003 Oct;81(5):431-6.
10. Vitale S, Sperduto RD, Ferris FL. Augmentation de la prévalence de la myopie aux États-Unis entre 1971-1972 et 1999-2004. Arch Ophthalmol. 2009 Dec;127(12):1632-9.
11. Lin LL, Shih YF, Tsai CB, et al. Epidemiologic study of ocular refraction among schoolchildren in Taiwan in 1995. Optom Vis Sci. 1999 May;76(5):275-81.
12. Mitchell P, Hourihan F, Sandbach J, Wang JJ. The relationship between glaucoma and myopia : the Blue Mountains Eye Study. Ophtalmology. 1999 Oct;106(10):2010-5.
13. Kerns RL. Contrôle de la myopie par les lentilles de contact. Am J Optom Physiol Opt. 1981 Jul;58(7):541-5.
14. Kemmetmüller H. La myopie peut-elle être influencée par le port de lentilles de contact ? Klin Monbl Augenheilkd. 1976 Jan;168(1):10-23.
15. Shapiro EI, Kivaev AA, Kazakevich BG. Utilisation de lentilles de contact dans la myopie progressive. Vestn Oftalmol. 1990 Sep-Oct;106(5):30-3.
16. L’Académie d’Orthokératologie d’Amérique. Qu’est-ce que l’orthokératologie ? Disponible à : http://okglobal.org/home.html (consulté le 26 juin 2012).
17. Chua WH, Balakrishnan V, Chan YH, et al. Atropine pour le traitement de la myopie infantile. Ophthalmology. Dec;113(12):2285-91.
18. Walline JJ, Lindsley K, Vedula SS, et al. Interventions pour ralentir la progression de la myopie chez les enfants. Cochrane Database Syst Rev. 2011 Dec 7;12:CD004916.
19. Ganesan P, Wildsoet CF. Intervention pharmaceutique pour le contrôle de la myopie. Expert Rev Ophthalmol. 2010 Dec 1;5(6):759-87.
20. Siatkowski RM, Cotter SA, Crockett RS, et al. Two-year multicenter, randomized, double-masked, placebo-controlled, parallel safety and efficacy study of 2% pirenzepine ophthalmic gel in children with myopia. J AAPOS. 2008 Aug;12(4):332-9.
21. Trier K, Munk Ribel-Madsen S, Cui D, Brøgger Christensen S. Systemic 7-methylxanthine in retarding axial eye growth and myopia progression : a 36-month pilot study. J Ocul Biol Dis Infor. 2008 Dec;1(2-4):85-93.
22. Wei ML, Liu JP, Li N, Liu M. Acupuncture pour ralentir la progression de la myopie chez les enfants et les adolescents. Cochrane Database Syst Rev. 2011 Sep 7;9:CD007842.
23. Ciuffreda KJ, Ordonez X. Vision therapy to reduce abnormal nearwork-induced transient myopia. Optom Vis Sci. 1998 May;75(5):311-5.
24. Vasudevan B, Ciuffreda KJ, Ludlam DP. Formation accommodative pour réduire la myopie transitoire induite par le travail de près. Optom Vis Sci. 2009 Nov;86(11):1287-94.
25. Gwiazda J, Hyman L, Hussein M, et al. Un essai clinique randomisé de lentilles à addition progressive par rapport à des lentilles à vision simple sur la progression de la myopie chez les enfants. Invest Ophthalmol Vis Sci. 2003 Apr;44(4):1492-500.
26. Ziff SL. Orthokératologie 1. J Am Optom Assoc. 1968 Feb;39(2):143-7 contd.
27. Nolan JA. Approche de l’orthokératologie. J Am Optom Assoc. 1969 Mar;40(3):303-5.
28. Binder PS, May CH, Grant SC. Une évaluation de l’orthokératologie. Ophthalmology. 1980 Aug;87(8):729-44.
29. Walline JJ, Rah MJ, Jones LA. The Children’s Overnight Orthokeratology Investigation (COOKI) pilot study. Optom Vis Sci. 2004 Jun;81(6):407-13.
30. Cho P, Cheung SW, Edwards M. The longitudinal orthokeratology research in children (LORIC) in Hong Kong : a pilot study on refractive changes and myopic control. Curr Eye Res. 2005 Jan;30(1):71-80.
31. Global OK-Vision. Procédure d’orthokératologie. Disponible sur : www.govlenses.com/orthokeratology/procedure.html (consulté le 26 juin 2012).
32. Walline JJ, Jones LA, Sinnott LT. Remodelage de la cornée et progression de la myopie. Br J Ophthalmol. 2009 Sep;93(9):1181-5.
33. Bogert A. Silicone Hydrogel Orthokeratology for the Correction of Low Myopia Thèse présentée à l’Université des sciences appliquées d’Aalen, Allemagne. Disponible à : http://opus.bsz-bw.de/hsaa/volltexte/2010/2/pdf/Silicone_Hydrogel_Orthkeratology_for_the_Correction_of_Low_M.pdf (consulté le 26 juin 2012).
34. Mountford J. Effet orthokératologique involontaire des hydrogels de silicone sur les patients hypermétropes. Disponible sur : www.siliconehydrogels.org/featured_review/featured_review_aug_03.asp (consulté le 26 juin 2012).
35. Ladage PM, Yamamoto N, Robertson DM, et al. Pseudomonas aeruginosa corneal binding after 24-hour orthokeratology lens wear. Eye Contact Lens. 2004 Jul;30(3):173-8.
36. Young AL, Leung AT, Cheung EY, et al. Orthokeratology lens-related Pseudomonas aeruginosa infectious keratitis. Cornea. 2003 Apr;22(3):265-6.
37. Choo JD, Holden BA, Papas EB, Willcox MD. Adhésion de Pseudomonas aeruginosa aux lentilles d’orthokératologie et d’alignement. Optom Vis Sci. 2009 Feb;86(2):93-7.
38. Stillitano IG, Chalita MR, Schor P, et al. Modifications cornéennes et analyse du front d’onde après un test d’ajustement d’orthokératologie. Am J Ophthalmol. 2007 Sep;144(3):378-86.
39. Herzberg C, Legerton J. The advancing specialty of CRT. RCCL. 2011 Apr;147(3):20-3.
40. Gardiner HK, Leong MA, Gundel RE. Quantifier la régression avec l’orthokératologie. Contact Lens Spec. Disponible sur : www.clspectrum.com/articleviewer.aspx?articleID=12892 (consulté le 26 juin 2012).
41. Chan B, Cho P, Cheung SW. Pratique de l’orthokératologie chez les enfants dans une clinique universitaire de Hong. Clin Exp Optom. 2008 Sep;91(5):453-60.
42. Market Scope. Mises à jour trimestrielles sur le marché de la réfraction aux États-Unis.Q4-2009 U.S. Refractive Update. Disponible sur : www.market-scope.com/market_reports/refractive_reports.html (consulté le 26 juin 2012).
43. La croissance de l’industrie de la chirurgie oculaire au laser et l’économie. La croissance de l’industrie du LASIK et l’économie. Disponible à l’adresse : www.laser-eye-surgery-statistics.com/lasik-economy-lasik-industry-growth.php (consulté le 26 juin 2012).
44. Baertschi M. Correction de l’astigmatisme élevé avec l’orthokératologie. Document présenté au Global Orthokeratology Symposium. 28-31 juillet 2005 ; Chicago.