Il 3 agosto 1492 segnò l’inizio di uno dei periodi più significativi dell’esplorazione globale, dei viaggi e delle migrazioni. Salpando da Palos, sulla costa portoghese, Cristoforo Colombo, sponsorizzato dal re Ferdinando e dalla regina Isabella di Spagna, si diresse a ovest verso le isole Canarie. Dalle Canarie, Colombo continuò il suo viaggio. Trentacinque giorni dopo essere salpato, raggiunse le Bahamas. Il suo primo punto di sbarco, su una piccola isola, conosciuta come San Salvador, fu usato da Colombo come base per esplorare e mappare le isole di questo Nuovo Mondo, prima che lui e il suo equipaggio tornassero in Spagna nella primavera del 1493.
Come vediamo ancora oggi, le grandi migrazioni di popolazioni umane sono spesso accompagnate da devastanti epidemie. Nel corso del tempo, le popolazioni isolate possono costruire modelli di immunità specifici alle malattie indigene, ma sono spesso suscettibili di nuove infezioni. L’esplorazione di Colombo di questo nuovo mondo non fece eccezione. Poco dopo l’arrivo del suo equipaggio, la popolazione indigena fu decimata da epidemie di influenza e vaiolo che spazzarono il continente. Le prove suggeriscono che si trattò di uno scambio reciproco di malattie; nel 1495, Colombo e il suo equipaggio tornarono in Europa e portarono con sé il “Grande vaiolo” (in opposizione al “Piccolo vaiolo”). Questo ‘Grande vaiolo’ guadagnò presto notorietà a causa della gravità e della localizzazione dei suoi sintomi fisici:
“pustole che spiccavano come ghiande, da cui usciva una materia così sudicia e puzzolente che chi arrivava a sentirne l’odore, si credeva infetto”.
Oggi conosciamo questa malattia come sifilide grazie a Girolamo Fracastoro, il famoso matematico, medico e poeta veronese del XVI secolo, che nel suo poema Syphilis sive morbus gallicus descrisse una terribile piaga mandata da un vendicativo dio sole per colpire il mitico pastore Sifilide. Questo nome è rimasto fino ad oggi.
L’età della scoperta
L’Europa nel 1495 era in pieno Rinascimento e stava vivendo una rinascita della letteratura, dell’arte, della scultura e dell’architettura. Ma questo era anche un periodo di agitazione e cambiamento. Poco dopo il ritorno di Colombo in Europa, le truppe francesi del re Carlo VIII stavano marciando per assediare Napoli al fine di creare una base nel Mediterraneo per lanciare una crociata. Questo fu l’inizio della prima guerra italiana. Soldati e mercenari furono reclutati da tutta Europa, insieme a più di 800 seguaci del campo. Non passò molto tempo prima che il grande vaiolo emergesse tra le loro fila. Questo “morbo francese”, come fu presto ribattezzato il grande vaiolo, si diffuse senza pietà in un’ampia fascia del continente europeo. Non riconoscendo confini e viaggiando verso est in India, Cina e Giappone, e verso sud nel continente africano, raccolse diversi nuovi nomi lungo la strada. Questi nomi avevano una cosa in comune – un desiderio intrinseco di attribuire questa terribile malattia a stranieri e alieni. I francesi la chiamarono “malattia napoletana”, i russi “malattia polacca”, i polacchi e i persiani la chiamarono “malattia turca”, e i turchi la chiamarono “malattia cristiana”. Più lontano, i tahitiani la chiamavano “malattia britannica” e in Giappone era conosciuta come “vaiolo cinese”.
Sifilide: la malattia batterica
La sifilide è un’infezione a trasmissione sessuale; più partner sessuali ha un individuo, più probabilità ha di prendere la malattia. Nell’era pre-antibiotica la sifilide era una malattia estremamente comune che devastava le popolazioni. Nel 1905, più di 400 anni dopo l’arrivo della malattia in Europa, due scienziati tedeschi, lo zoologo Fritz Schaudinn e il dermatologo Erich Hoffmann, identificarono finalmente l’agente batterico responsabile di questa malattia devastante. Il Treponema pallidum è una spirocheta, un delicato batterio a forma di cavatappi che entra nel corpo attraverso microtraumi e abrasioni nelle membrane mucose.
La malattia si sviluppa in tre fasi. La sifilide primaria, il primo stadio della malattia, si manifesta come un “chancre” (o ulcera) che appare nel sito iniziale dell’infezione batterica. Lasciata a se stessa, questa ulcera di solito guarisce, ma sfortunatamente questa non è la fine dell’infezione; la malattia riemerge come sifilide secondaria. L’individuo infetto comincia a sentirsi male con febbre, eruzione cutanea e mal di gola. Ancora una volta, questi sintomi possono sembrare migliorare spontaneamente, ma possono essere recidivanti finché alla fine la malattia si ritira, diventando latente e asintomatica. La sifilide può rimanere latente e nascosta per molti anni prima di emergere nuovamente come sifilide terziaria o tardiva. È in questa fase della malattia che appaiono i sintomi più gravi. La sifilide danneggia il cuore, provoca tumori gommosi che possono apparire in qualsiasi tessuto del corpo, comprese le ossa, e provoca danni neurologici che possono portare a problemi di mobilità, demenza e follia.
La sifilide può anche essere trasmessa da madre a figlio. Una donna incinta infettata dal T. pallidum può trasmettere la sifilide al suo feto attraverso la placenta, e in un terzo dei casi questo può causare la morte e l’aborto. Le madri infette possono anche dare alla luce bambini con sifilide congenita – un’infezione grave, invalidante e spesso pericolosa per la vita.
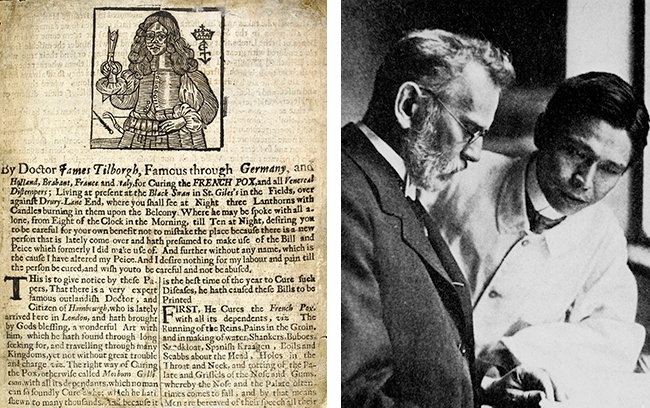
Trattamento e cura della sifilide: passato, presente e futuro
Nel 1516, Ulrich von Hutton, uno studioso tedesco afflitto dalla sifilide, descrisse uno dei primi trattamenti per questa malattia nel suo poema, De Morbo Gallico. Il guaiaco, o legno santo, fu portato dall’America centrale in Europa per trattare questa malattia nociva. Non era una cura efficace, e trattamenti alternativi come bagni di sudore e unguenti e inalazioni di mercurio (a volte entrambi) divennero presto un trattamento accettato. Anche se il mercurio aveva terribili effetti collaterali e molti pazienti morirono per avvelenamento da mercurio, rimase il farmaco di riferimento per la sifilide fino al 1910, quando Paul Ehrlich, un medico tedesco e scienziato vincitore del premio Nobel, scoprì gli effetti antisifilitici dei composti dell’arsenico. L’approccio di Ehrlich al trattamento delle malattie infettive come la sifilide era radicale. Invece di concentrarsi sul miglioramento dei sintomi della sifilide, decise di colpire l’agente che causa la malattia, il T. pallidum, curando il paziente e i suoi sintomi nel processo. Ehrlich e il suo assistente, Sahachirō Hata, un batteriologo giapponese, iniziarono a cercare un ‘magische Kugel’: una ‘pallottola magica’. Si concentrarono sullo screening di una serie di coloranti sintetici a base di arsenico, testando metodicamente i composti su topi infettati dalla sifilide. Il composto 606 emerse presto come un chiaro capofila e fu rapidamente commercializzato in tutto il mondo come Salvarsan™ e più tardi, il Neosalvarsan™ migliorato. Il Salversan™ era il proiettile magico che Ehrlich aveva sperato? Beh, non proprio; anche se distrugge efficacemente il T. pallidum, gli effetti collaterali dannosi del farmaco e il complesso regime di trattamento erano problemi significativi. Alla fine, un nuovo trattamento per la sifilide emerse dopo la scoperta della penicillina da parte di Alexander Fleming a Londra, nel 1928. Nel 1943, la produzione di penicillina si era spostata per lo più negli Stati Uniti. Fu sullo sfondo della migrazione di massa causata dalla seconda guerra mondiale che John F. Mahoney, Richard C. Arnold e Ad Harris all’US Marine Hospital, Staten Island, trattarono con successo quattro pazienti con sifilide primaria. Più tardi, nel 1984, Arnold scrisse del suo precedente lavoro:
“La sifilide era una volta una malattia temuta e terribile che coinvolgeva milioni di cittadini americani. Prima dell’introduzione della penicillina, la cura pesante causava spesso migliaia di morti ogni anno. La morbilità e la mortalità della malattia stessa era orrenda, coinvolgendo tutte le età, dal feto agli anziani.”
Durante l’epoca d’oro della scoperta degli antibiotici, sono emersi anche nuovi farmaci alternativi alla penicillina, come la doxiciclina, l’azitromicina e la clindamicina, per trattare questa malattia. Ma purtroppo l’ottimismo che la nuova era antibiotica avrebbe portato all’eradicazione delle malattie batteriche come la sifilide è stato prematuro. La sifilide non è una malattia del passato. Su scala mondiale, la sifilide congenita è ancora una condizione che colpisce la gravidanza, causando gravi problemi di salute e la morte dei bambini. Le stime attuali indicano che nel 2012, ci sono stati circa 18 milioni di casi di sifilide, con 5,6 milioni di nuovi casi di sifilide in donne e uomini di età compresa tra 15 e 49 anni a livello globale. Nel Regno Unito, il numero di diagnosi di sifilide infettiva è al massimo dalla metà degli anni ’50, e questo modello si ripete su scala globale. Preoccupantemente, anche se la penicillina e i suoi derivati rimangono ancora una cura efficace, abbiamo già ceppi di sifilide che sono ora resistenti ai nuovi trattamenti farmacologici alternativi, come l’azitromicina e la clindamicina. Il “Grande vaiolo” è ancora con noi e serve a ricordarci che la prevenzione è ancora meglio della cura.
LAURA BOWATER
Norwich Medical School, University of East Anglia, Norwich NR4 7TJ, UK
Lettura approfondita
Frith, J. (2012). Sifilide – la sua storia iniziale e il trattamento fino alla penicillina e il dibattito sulle sue origini. J Mil Veterans Health. 20(4), 49-58.
Harper, K. N. &altri (2008). Sull’origine delle treponematosi: un approccio filogenetico. A cura di A. Ko. PLoS Negl Trop Dis 15:2(1), e148.
Mahoney, J. F., Arnold, R. C. & Harris, A. (1943). Trattamento con penicillina della sifilide precoce: un rapporto preliminare. Vener Dis Inf 24, 355-357.
Newman, L. & altri (2015). Stime globali della prevalenza e dell’incidenza di quattro infezioni sessualmente trasmissibili curabili nel 2012 basate sulla revisione sistematica e sulla segnalazione globale. PLOS One 8:10(12), e0143304.
Public Health England (2013). Epidemiologia recente della sifilide infettiva e della sifilide congenita. Novembre 2013. Accessed 17 August 2016.
Rothschild, B. M. (2005). Storia della sifilide. Clin Infect Dis 15:40(10), 1454-1463.
Stamm, L. V. (2010). Sfida globale di Treponema pallidum resistente agli antibiotici. Antimicrob Agents Chemother 54(2), 583-589.
Tampa, M. & altri (2014). Breve storia della sifilide. J Med Life 15:7(1), 4-10.
.